先天性卵巢发育不全是在1938年由Turner首先描述了7例患者。其临床特征为身矮、颈蹼和幼儿型女性外生殖器,以后亦称此类患者为Turner综合征(Turners syndrome)。其性腺为条索状,染色体缺一个X。既往曾称此类患者为先天性性腺发育不全。后发现无Y染色体,性腺发育为卵巢,故又称为先天性卵巢发育不全。现仍多称之为Turner综合征。是一种最为常见的性发育异常病。
单一的X染色体多数来自母亲,因此失去的X染色体可能由于父亲的精母细胞性染色体不分离所造成。在某些条件下,细胞中的染色体组可以发生数量或结构上的改变,这一类变化称为染色体畸变。Morgan曾用染色体突变一词。也有人认为这两个术语专指染色体结构变化。为了避免混淆,Ford主张将染色体数量和结构的变化统称为染色体异常。采用染色体畸变(或突变)是从广义理解,即指染色体异常。 现已知道多种因素可造成染色体畸变,也可以说大多数致突变的因素都可以引起染色体畸变。目前对于这些原因还只是一般的了解。有待进一步的研究。 1.物理因素 第二次世界大战后,随着“原子时代”的到来,在人类的活动中越...[详细]
二倍体生物的每一个正常的配子即精子或卵子所包含的全部染色体,称为一个染色体组,例如,正常人配子的染色体组含有22条+X或22+Y,称单倍体(haploid,n)。受精卵是由一个含有一个染色体组的精子和一个含有一个染色体组的卵子结合而成的,因此,受精卵发育而成为的个体具有两个染色体组,称二倍体(diploid,2n)。 1.数量畸变 如果正常二倍体染色体整组或整条染色体数量上的增减称为染色体数量畸变,包括整倍体和非整倍体。 先天性卵巢发育不全系外整倍体中单体型染色体数量畸变。 非整倍体:即在二倍体内,个别染色体或其节段的增减。包括单体型和多体型。 核型为...[详细]
临床特点为身矮、生殖器与第二性征不发育和一组躯体的发育异常。身高一般低于150cm。女性外阴,发育幼稚,有阴道,子宫小或缺如。躯体特征为多痣、眼睑下垂、耳大位低、腭弓高、后发际低、颈短而宽、有颈蹼、胸廓桶状或盾形、乳头间距大、乳房及乳头均不发育、肘外翻、第4或5掌骨或跖骨短、掌纹通关手、下肢淋巴水肿、肾发育畸形、主动脉弓狭窄等,这些特征不一定每个病人都有(表1)。智力发育程度不一,有完全正常,有智力较差。寿命与正常人相同。母亲年龄似与此种发育异常无关。LH和FSH从10~11岁起显著升高,且FSH的升高大于LH的升高。北京协和医院用单光子(SPA)测量Turner综合征40例,其中13例亦用Q...[详细]
身高、体重落后,可伴心脏、肾脏畸形等。
激素水平检测、染色体检查,骨密度检查。
阴道镜检查、腹腔镜检查。
除临床特征外,首先进行染色体核型检查,染色体为45,X,需有足够数量的细胞以明确是否有嵌合的存在。若属结构异常,尚需通过分带技术了解缺失或易位部分的染色体。
治疗目的是促进身高,刺激乳房与生殖器发育,防治骨质疏松。 Turner患者最终身高一般与同龄人相差约20cm,并有种族差异,我国未治疗Turner患者平均最终身高为142cm,介于欧洲147cm与日本139cm之间(Low等,1997),我国正常成年女性的平均身高在150cm以上。因身矮影响参加学习和从事多个工种,影响以后的生活,并在社会上受到不应有的歧视,给患者和家属造成严重的担忧。对促进身高的治疗方法仍有争议。有主张用激素促进身高,单用雄激素促进身高,剂量小时效果不明显,剂量大时虽有效,但副作用大,主要为男性化和糖耐量受损等;单用雌激素容易引起生长板的早期愈合,从而限制骨的生长,...[详细]
经过早期治疗,可促进发育,对无卵子的,可通过供卵体外受精而怀孕。
做好病因预防,防止染色体畸变,对患儿进行早期治疗,以防后患。


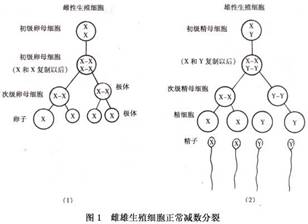
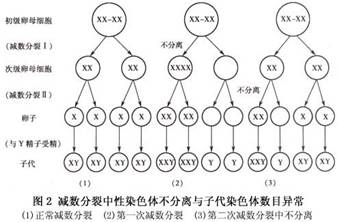 第一次减数分裂正常,则可形成2个具有23个二分体的次级精母细胞[图2(1)]。如果在第二次减数分裂中,其中之一发生了染色体不分离,则其一二分体所形成的两条染色体不能正常地平均分入两个细胞中,而是同时进入一个细胞,该精细胞就将具有24条染色体;另一个精细胞因未得到该染色体,而只具有22条染色体。当与正常的含有23条染色体的卵子受精后,就将有1/2为正常二倍体,1/4为超二倍体(2n 1),1/4为亚二倍体(2n-1)的个体[图2(3)]。现在已知减数分裂时的染色体不分离多发生在第一次减数分裂,而且,所形成的生殖细胞受精后,亚二倍体个体多不能存活,所以一般只能生出三体型后代。这种父母均为正常二倍体,只是在生殖细胞形成时,由于减数分裂染色体不分离产生的三体型,在细胞遗传学上叫初级不分离。 如果父母之一为三体型(如母亲为47,XX, 21)患者,则在减数分裂时,其卵母细胞中3条21号染色体,一条分至一极,另两条将同时分至另一极(不分离),前者形成具有正常染色体数(n)的卵细胞,后者将形成多了一条21号染色体(n 1)的卵细胞。两者分别与正常精子受精后,前者可以发育成正常二倍体个体,后者则体为3型:47,XY 21或47,XX 21。这种由三体型亲代的生殖细胞在减数分裂时发生的不分离,称次级不分离。性染色体三体(如XXY和XXX)也无三体儿女的报道,只有2例XYY男性生育XYY男孩。可能因YY精子不易存活,所以这种现象很少出现。 (2)体细胞不分离:受精卵在胚胎发育的最早阶段-卵裂期的细胞分裂中,如果发生某一染色体的姐妹染色体单体不分离,将导致嵌合体的产生(图3)。
第一次减数分裂正常,则可形成2个具有23个二分体的次级精母细胞[图2(1)]。如果在第二次减数分裂中,其中之一发生了染色体不分离,则其一二分体所形成的两条染色体不能正常地平均分入两个细胞中,而是同时进入一个细胞,该精细胞就将具有24条染色体;另一个精细胞因未得到该染色体,而只具有22条染色体。当与正常的含有23条染色体的卵子受精后,就将有1/2为正常二倍体,1/4为超二倍体(2n 1),1/4为亚二倍体(2n-1)的个体[图2(3)]。现在已知减数分裂时的染色体不分离多发生在第一次减数分裂,而且,所形成的生殖细胞受精后,亚二倍体个体多不能存活,所以一般只能生出三体型后代。这种父母均为正常二倍体,只是在生殖细胞形成时,由于减数分裂染色体不分离产生的三体型,在细胞遗传学上叫初级不分离。 如果父母之一为三体型(如母亲为47,XX, 21)患者,则在减数分裂时,其卵母细胞中3条21号染色体,一条分至一极,另两条将同时分至另一极(不分离),前者形成具有正常染色体数(n)的卵细胞,后者将形成多了一条21号染色体(n 1)的卵细胞。两者分别与正常精子受精后,前者可以发育成正常二倍体个体,后者则体为3型:47,XY 21或47,XX 21。这种由三体型亲代的生殖细胞在减数分裂时发生的不分离,称次级不分离。性染色体三体(如XXY和XXX)也无三体儿女的报道,只有2例XYY男性生育XYY男孩。可能因YY精子不易存活,所以这种现象很少出现。 (2)体细胞不分离:受精卵在胚胎发育的最早阶段-卵裂期的细胞分裂中,如果发生某一染色体的姐妹染色体单体不分离,将导致嵌合体的产生(图3)。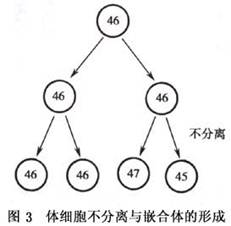 (3)染色体丢失:染色体丢失或遗失是细胞有丝分裂时在中期至后期过程中,两姐妹染色体单体将分别借纺锤丝的牵引分别向两极移动,如果某一染色体的着丝粒未与纺锤丝相连,则不能被牵引至某一极,参与新细胞核的形成;或者某一染色体单体在向一极移动时,由于某种原因引致行动迟缓,发生后期迟滞,也不能参加新细胞核的形成,滞留在细胞质中,最后分解、消失,结果,某一细胞即将丢失一条染色体而成亚二倍体。 染色体丢失也是嵌合体形成的一种方式,特别是临床上所见的只有XO/XY两种细胞系,而无三体型细胞系的嵌合型病例,可以用染色体丢失来解释(图4)。
(3)染色体丢失:染色体丢失或遗失是细胞有丝分裂时在中期至后期过程中,两姐妹染色体单体将分别借纺锤丝的牵引分别向两极移动,如果某一染色体的着丝粒未与纺锤丝相连,则不能被牵引至某一极,参与新细胞核的形成;或者某一染色体单体在向一极移动时,由于某种原因引致行动迟缓,发生后期迟滞,也不能参加新细胞核的形成,滞留在细胞质中,最后分解、消失,结果,某一细胞即将丢失一条染色体而成亚二倍体。 染色体丢失也是嵌合体形成的一种方式,特别是临床上所见的只有XO/XY两种细胞系,而无三体型细胞系的嵌合型病例,可以用染色体丢失来解释(图4)。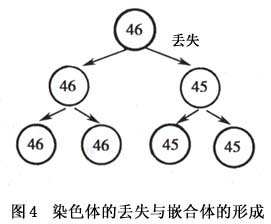
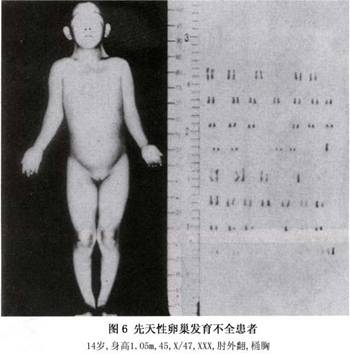
 Turner综合征的染色体除45,X外,可有多种嵌合体,如45,X/46,XX,45,X/47,XXX。或45,X/46,XX/47,XXX等。临床表现根据嵌合体中哪一种细胞系占多数。正常性染色体占多数,则异常体征较少,反之,若异常染色体占多数,则典型的异常体征亦较多(图5,6)。
Turner综合征的染色体除45,X外,可有多种嵌合体,如45,X/46,XX,45,X/47,XXX。或45,X/46,XX/47,XXX等。临床表现根据嵌合体中哪一种细胞系占多数。正常性染色体占多数,则异常体征较少,反之,若异常染色体占多数,则典型的异常体征亦较多(图5,6)。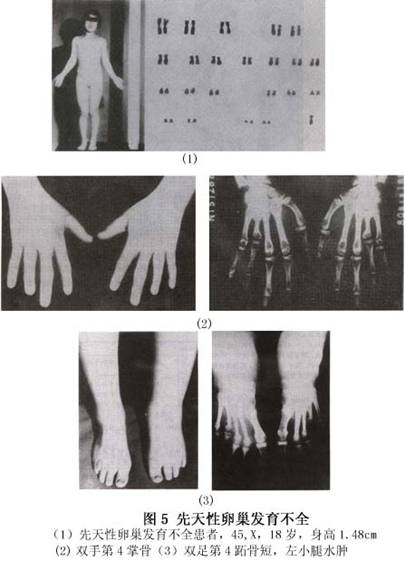
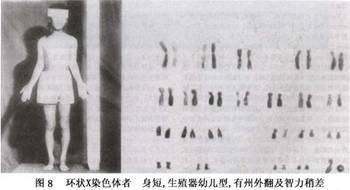
 Turner综合征亦可由于性染色体结构异常,如X染色体长臂等臂Xi(Xq),短臂等臂Xi(Xp)(图7),长臂或短臂缺失XXq-,XXp-,形成环形Xxr(图8)或易位。临床表现与缺失多少有关。缺少者仍可有残留卵泡而可有月经来潮,但数年后即闭经。
Turner综合征亦可由于性染色体结构异常,如X染色体长臂等臂Xi(Xq),短臂等臂Xi(Xp)(图7),长臂或短臂缺失XXq-,XXp-,形成环形Xxr(图8)或易位。临床表现与缺失多少有关。缺少者仍可有残留卵泡而可有月经来潮,但数年后即闭经。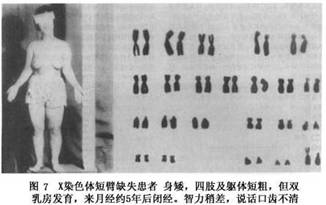
 剖腹探查可见女性内生殖器,但均小。性腺为条索状,2~3cm长,0.5cm宽,在相当于卵巢的部位。显微镜下观察可见条索内有薄的皮质、髓质和门部。皮质内为典型的卵巢间质,细胞长波浪式。门部有门细胞与卵巢网。在孕12周前的45,X胚胎有正常数的原始卵泡,至较大胎儿时数量即减少,出生时几乎没有。临床遇到个别患者能怀孕生育,但生育寿命短,卵巢早衰,可能与这些患者卵子在胚胎期消耗速度较慢有关。因而能了解哪些Turner综合征患者有卵泡而能生育十分重要。分析怀孕病例的染色体为45,X/46,XX的嵌合。当46,XX细胞系占多数时,卵巢能发育而维持正常功能。文献报道45,X个体中8%和45,X/46,XX个体中21%可有正常的青春期发育和月经。卵巢无卵泡而缺乏功能时垂体促性腺激素FSF与LH升高。少数Turner综合征患者FSH与LH并不升高而在正常范围,通过腹腔镜检查发现此类患者为小卵巢,活体检查显示卵巢内有卵泡。Turner综合征患者若能怀孕,流产死产亦多。45,X受精卵不能发育而流产者亦多,占流产中的5.5%~7.5%。 1971年Andrews提出性染色体的缺失或嵌合不仅影响性腺与生殖道的发育,也影响Turner综合征的躯体异常特征。若缺少一个X,除性腺不发育外,尚有Turner综合征的各种躯体异常表现。X短臂缺失,亦有Turner综合征的特征,长臂缺失仅有条索性腺而无躯体异常。1972年Neu等也认为Turner综合征身矮与短臂缺失有关。性染色体为X、XXp-或XXqi者均身矮。性染色体X失去长臂时,如XXq-或XXpi仅有闭经与条索状性腺,无身矮及Turner综合征的其他异常。因此认为卵巢与卵子的分化在性染色体上需要两个位点,一个在长臂上,另一个在短臂上。失去任何一点,将造成性腺发育不全。身高与性腺的发育异常与长臂和短臂均有关系,正常身高长臂短臂都不可缺少,但短臂起决定作用。性腺亦如此,但长臂起主要作用。
剖腹探查可见女性内生殖器,但均小。性腺为条索状,2~3cm长,0.5cm宽,在相当于卵巢的部位。显微镜下观察可见条索内有薄的皮质、髓质和门部。皮质内为典型的卵巢间质,细胞长波浪式。门部有门细胞与卵巢网。在孕12周前的45,X胚胎有正常数的原始卵泡,至较大胎儿时数量即减少,出生时几乎没有。临床遇到个别患者能怀孕生育,但生育寿命短,卵巢早衰,可能与这些患者卵子在胚胎期消耗速度较慢有关。因而能了解哪些Turner综合征患者有卵泡而能生育十分重要。分析怀孕病例的染色体为45,X/46,XX的嵌合。当46,XX细胞系占多数时,卵巢能发育而维持正常功能。文献报道45,X个体中8%和45,X/46,XX个体中21%可有正常的青春期发育和月经。卵巢无卵泡而缺乏功能时垂体促性腺激素FSF与LH升高。少数Turner综合征患者FSH与LH并不升高而在正常范围,通过腹腔镜检查发现此类患者为小卵巢,活体检查显示卵巢内有卵泡。Turner综合征患者若能怀孕,流产死产亦多。45,X受精卵不能发育而流产者亦多,占流产中的5.5%~7.5%。 1971年Andrews提出性染色体的缺失或嵌合不仅影响性腺与生殖道的发育,也影响Turner综合征的躯体异常特征。若缺少一个X,除性腺不发育外,尚有Turner综合征的各种躯体异常表现。X短臂缺失,亦有Turner综合征的特征,长臂缺失仅有条索性腺而无躯体异常。1972年Neu等也认为Turner综合征身矮与短臂缺失有关。性染色体为X、XXp-或XXqi者均身矮。性染色体X失去长臂时,如XXq-或XXpi仅有闭经与条索状性腺,无身矮及Turner综合征的其他异常。因此认为卵巢与卵子的分化在性染色体上需要两个位点,一个在长臂上,另一个在短臂上。失去任何一点,将造成性腺发育不全。身高与性腺的发育异常与长臂和短臂均有关系,正常身高长臂短臂都不可缺少,但短臂起决定作用。性腺亦如此,但长臂起主要作用。 浙公网安备
33010902000463号
浙公网安备
33010902000463号



