-
科室:
心血管内科
-
别名:
premature atrial contraction
房性期外收缩
atrial premature beats
-
症状:
胸闷
心悸
乏力
-
发病部位:
暂无
-
多发人群:
所有群体
-
相关疾病:
心律失常
房性期前收缩即房性过早搏动(atrial premature beats,APB),又称房性早搏、房早。它是起源于心房异位提前的心脏搏动,非常普遍。
1.器质性心脏病 任何器质性心脏病均可发生,多见于冠心病、风湿性心脏病、肺心病(尤其是多源性房性期前收缩)、心肌炎、心肌病、高血压性心脏病、心力衰竭、急性心肌梗死、二尖瓣脱垂等。 2.药物及电解质 洋地黄、奎尼丁、普鲁卡因胺、肾上腺素、异丙肾上腺素、锑剂及各种麻醉剂等的应用均可出现房性期前收缩。在酸碱平衡失调、电解质紊乱时,如低血钾、低血钙、低血镁、酸碱中毒等亦可出现房性期前收缩。 3.神经异常状态 房性期前收缩的出现可无明显诱因,但与精神紧张、情绪激动、血压突然升高、疲劳、过多饮酒、吸烟,喝浓茶、喝咖啡、饱餐、便秘、腹胀、消化不良、失眠、体位突然改变等因素有关。此原因所致的房性期前收缩在睡眠前或静止时较易出现,在运动后或心率增快后减少或消失。还可因心脏的直接机械性刺激(如心脏手术或心导管检查等)引起房性期前收缩。 4.内分泌疾病 甲状腺功能亢进症,肾上腺疾病等。 5.正常健康心脏 房性期前收缩在各年龄组正常人群中均可发生,儿童少见。中老年人较多见。可能是由于自主神经功能失调所引起,交感神经或迷走神经亢进均能引起期前收缩。[收起]
1.器质性心脏病 任何器质性心脏病均可发生,多见于冠心病、风湿性心脏病、肺心病(尤其是多源性房性期前收缩)、心肌炎、心肌病、高血压性心脏病、心力衰竭、急性心肌梗死、二尖瓣脱垂等。 2.药物及电解质 洋地黄、奎尼丁、普鲁卡因胺、肾上腺素、异丙肾上腺素、锑剂及各种麻醉剂等的应用均可出现房性期前收缩。在酸碱平衡失调、电解质紊乱时,如低血钾、低血钙、低血镁、酸碱中毒等亦可出现房性期前收缩。 3.神经异常状态 房性期前收缩的出现可无明显诱因,但与精神紧张、情绪激动、血压突然升高、疲劳、过多饮酒、吸烟,喝浓茶、喝咖啡、饱餐、便秘、腹胀、消化不良、失眠、体位突然改变等因素有关。此原...[详细]
房性期前收缩的发生机制以心房组织自律性异常增高最常见,折返激动所致次之,触发激动后除极引起的最少见。 1.心房组织自律性异常增高 除窦房结以外的心房许多部位,尤其是房间束都可产生房性异位激动。在正常情况下,窦房结是心脏最高节律点,窦房结离心房很近,故每次窦房结发出的激动均能使心房自律细胞除极,同时使心房自律细胞的自律性受到抑制。当局部心房组织发生缺血、损伤、复极不一致以及房内压增高时,可因心房相邻组织之间产生电位差而产生局部电流,使心房细胞部分除极,从而达到阈电位引起房性期前收缩。 2.心房内折返激动 心房内有前、中、后三支结间束,可构成折返通路,此外尚有许多解剖和功能上的折返通路。当1次窦性节律激动心房后,只要符合折返的3个条件:①必须要有一个解剖上或功能上的环路,环路包括激动的顺传支及激动的逆传支;②环路的1支具有单向传导阻滞,即前向传导阻滞,而逆向传导部分阻滞;③适当的传导减慢,即从回路逆传的激动到达顺传支时,要使顺传支再次激动,故不能传导过快。则可以通过心房内折返激动再次激动心房,产生房性期前收缩,并下传至心室。 3.触发激动 在动物实验中发现有一自发激动的动作电位后出现一慢的除极波,当这个波达到阈值时,便可以引发出另一个动作电位,称后电位。这个除极后发生的动作电位称为触发激动。当后电位达到阈值时便引发一次触发激动(即期前收缩),也可连续多次,从而形成心动过速。 近来发现部分房性期前收缩系起源于肌袖组织(指缠绕于肺静脉或腔静脉壁上的心肌组织)。[收起]
房性期前收缩的发生机制以心房组织自律性异常增高最常见,折返激动所致次之,触发激动后除极引起的最少见。 1.心房组织自律性异常增高 除窦房结以外的心房许多部位,尤其是房间束都可产生房性异位激动。在正常情况下,窦房结是心脏最高节律点,窦房结离心房很近,故每次窦房结发出的激动均能使心房自律细胞除极,同时使心房自律细胞的自律性受到抑制。当局部心房组织发生缺血、损伤、复极不一致以及房内压增高时,可因心房相邻组织之间产生电位差而产生局部电流,使心房细胞部分除极,从而达到阈电位引起房性期前收缩。 2.心房内折返激动 心房内有前、中、后三支结间束,可构成折返通路,此外尚有许多解剖和功能...[详细]
主要表现为心悸、心脏“停跳”感,期前收缩次数过多时自觉“心跳很乱”,可有胸闷、心前区不适、头昏、乏力、摸脉有间歇等。也有无症状者。可能因期前收缩持续时间较久,患者已适应。此外,期前收缩的症状与患者的精神状态有密切关系,不少患者的很多症状是由于对期前收缩不正确的理解和恐惧、焦虑等情绪所致。
频发和持久的房性期前收缩,特别是多源性或成对房性期前收缩的配对指数<0.5时,常可引发心房颤动或房性心动过速。
主要靠心电图诊断,心电图表现可有以下的表现: 1.典型房性期前收缩心电图特点 (1)提前出现的异形P′波:P′波形状和窦性P波不同(图1)。P′波通常不是逆行性的,但若起源于心房下部,其P′波可为逆行性。 (2)P′-R间期均大于0.12s。 (3)QRS波群的形态、时限和基本窦性心律相同。 (4)有不完全性代偿间歇(图1,2)。
 2.对房性期前收缩典型心电图特点的描述 (1)P′波: 房性期前收缩的P′波提前出现,可重叠在前一窦性心搏的T波之后、T波上,可使T波发生钝挫、切迹或波幅增高、降低等各种变形。如果提前更早,P′波可重叠在ST段上,或R波降支至S波这一区域内。而ST段、T波、R波降支至S波区域均为心房易颤期,易导致心房颤动的发生。P′波可呈高尖、扁平、双向或倒置。在同一个导联上P′波形态可有2种或3种以上,称多源性房性期前收缩。 (2)P′-R间期:房性期前收缩的P′-R间期均大于0.12s。其长度取决于房性期前收缩的提前程度和房室交接区的传导功能。发生在收缩晚期的房性期前收缩。P′波发生于T波高峰至T波末尾。由于房室交接区和心室处于相对不应期,故易发生P′-R间期干扰性延长,常超过0.20s,并常出现室内差异性传导。房性期前收缩发生在舒张早期,P′波发生于T波末尾至u波末尾。此外,亦偶尔可出现P′-R间期延长和(或)室内差异性传导。通常在房室传导功能正常的情况下,舒张早期、舒张中期的房性期前收缩,其P′-R间期为0.12~0.20s。收缩中期的房性期前收缩,即发生于J点至T波高峰间的房性期前收缩,由于房室交接区处于绝对不应期故不能下传。但少数房性期前收缩如落在第一超常期即ST段的中段中而意外地下传,则称超常期传导;如不落在ST段的中段,而位于收缩中期的其他部位时间内下传亦系超常期传导,即空隙现象。如果房性期前收缩发生更早,由于房室交接区正处于绝对不应期,所以P′波后由于阻滞而不产生QRS波,这即为未下传(或被阻滞)的房性期前收缩。 (3)QRS-T波:通常是正常的,在下列情况下,房性期前收缩后可出现宽大畸形的QRS波:①伴有室内差异性传导;②伴有预激综合征;③伴有束支传导阻滞(图3)。
2.对房性期前收缩典型心电图特点的描述 (1)P′波: 房性期前收缩的P′波提前出现,可重叠在前一窦性心搏的T波之后、T波上,可使T波发生钝挫、切迹或波幅增高、降低等各种变形。如果提前更早,P′波可重叠在ST段上,或R波降支至S波这一区域内。而ST段、T波、R波降支至S波区域均为心房易颤期,易导致心房颤动的发生。P′波可呈高尖、扁平、双向或倒置。在同一个导联上P′波形态可有2种或3种以上,称多源性房性期前收缩。 (2)P′-R间期:房性期前收缩的P′-R间期均大于0.12s。其长度取决于房性期前收缩的提前程度和房室交接区的传导功能。发生在收缩晚期的房性期前收缩。P′波发生于T波高峰至T波末尾。由于房室交接区和心室处于相对不应期,故易发生P′-R间期干扰性延长,常超过0.20s,并常出现室内差异性传导。房性期前收缩发生在舒张早期,P′波发生于T波末尾至u波末尾。此外,亦偶尔可出现P′-R间期延长和(或)室内差异性传导。通常在房室传导功能正常的情况下,舒张早期、舒张中期的房性期前收缩,其P′-R间期为0.12~0.20s。收缩中期的房性期前收缩,即发生于J点至T波高峰间的房性期前收缩,由于房室交接区处于绝对不应期故不能下传。但少数房性期前收缩如落在第一超常期即ST段的中段中而意外地下传,则称超常期传导;如不落在ST段的中段,而位于收缩中期的其他部位时间内下传亦系超常期传导,即空隙现象。如果房性期前收缩发生更早,由于房室交接区正处于绝对不应期,所以P′波后由于阻滞而不产生QRS波,这即为未下传(或被阻滞)的房性期前收缩。 (3)QRS-T波:通常是正常的,在下列情况下,房性期前收缩后可出现宽大畸形的QRS波:①伴有室内差异性传导;②伴有预激综合征;③伴有束支传导阻滞(图3)。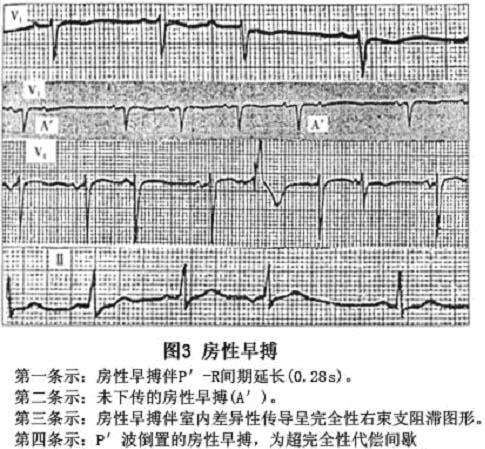 (4)代偿间歇:通常为不完全性代偿间歇。还可出现下列三种表现:①少数情况下出现完全性代偿间歇,此因房性期前收缩出现晚,P′波落在窦性周期的前20%。此时窦房结冲动已开始发放,两者在窦房连接处发生干扰,但下一次窦性冲动仍按时发出,故形成完全性代偿间歇;②房性期前收缩呈插入性,即在两个窦性心搏之间插入一个房性期前收缩,没有代偿间歇(P-P′+P′-P=P-P);③房性期前收缩发生过早,P′波落在窦性周期开始的15%~17%,可传入窦房结引起窦性回波,其在心电图上表现为房性期前收缩后有一个提前出现的窦性P波。 9种类型的代偿间歇比较和测量: X:1个基本心动周长(BCL)。 Y:联律间期(配对间期)。 Z’:代偿间歇。 P1、P2、P3……:为基本心搏。 Z:为延期的代偿间歇(即R3-R4,比BCL稍长)。 ①无代偿间歇:即插入性(间位)期前收缩,期前收缩的联律间期(Y)+代偿间歇(Z)=BCL。它反映了基本节律点并没有发生节律重整。期前收缩在传导途中遇到基本心律而发生干扰性传导中断或折返。 ②次等周期代偿间歇:其代偿间歇介于①和③之间,即>BCL,<2BCL,多见于插入性期前收缩伴基本心律干扰性传导延缓。 ③等周期代偿间歇:即(Z)=BCL。窦性期前收缩即属此类。 ④不完全性代偿间歇:代偿间歇(Z)>BCL,但Y+Z<2BCL。它是基本心律在期前收缩(或S2)影响下发生节律重整而出现节律顺延的标志,测定SACT(窦房传导时间)即是利用这一原理。 ⑤完全性代偿间歇:(Y)+(Z)=2个BCL,它是基本心律不受期前收缩影响的表现。其原意是此代偿间歇的时间完全代偿(或弥补)已经缩短的联律间期。 ⑥超完全性代偿间歇:Y+Z>2BCL。主要是由于期前收缩(或S2)直接抑制基本心律的起搏点所致。 ⑦特超完全性代偿间歇:代偿间歇(Z)≥2个BCL。这是基本心律起搏点功能低下,故略受超速抑制的影响就出现起搏功能抑制,如病态窦房结综合征(图4)。
(4)代偿间歇:通常为不完全性代偿间歇。还可出现下列三种表现:①少数情况下出现完全性代偿间歇,此因房性期前收缩出现晚,P′波落在窦性周期的前20%。此时窦房结冲动已开始发放,两者在窦房连接处发生干扰,但下一次窦性冲动仍按时发出,故形成完全性代偿间歇;②房性期前收缩呈插入性,即在两个窦性心搏之间插入一个房性期前收缩,没有代偿间歇(P-P′+P′-P=P-P);③房性期前收缩发生过早,P′波落在窦性周期开始的15%~17%,可传入窦房结引起窦性回波,其在心电图上表现为房性期前收缩后有一个提前出现的窦性P波。 9种类型的代偿间歇比较和测量: X:1个基本心动周长(BCL)。 Y:联律间期(配对间期)。 Z’:代偿间歇。 P1、P2、P3……:为基本心搏。 Z:为延期的代偿间歇(即R3-R4,比BCL稍长)。 ①无代偿间歇:即插入性(间位)期前收缩,期前收缩的联律间期(Y)+代偿间歇(Z)=BCL。它反映了基本节律点并没有发生节律重整。期前收缩在传导途中遇到基本心律而发生干扰性传导中断或折返。 ②次等周期代偿间歇:其代偿间歇介于①和③之间,即>BCL,<2BCL,多见于插入性期前收缩伴基本心律干扰性传导延缓。 ③等周期代偿间歇:即(Z)=BCL。窦性期前收缩即属此类。 ④不完全性代偿间歇:代偿间歇(Z)>BCL,但Y+Z<2BCL。它是基本心律在期前收缩(或S2)影响下发生节律重整而出现节律顺延的标志,测定SACT(窦房传导时间)即是利用这一原理。 ⑤完全性代偿间歇:(Y)+(Z)=2个BCL,它是基本心律不受期前收缩影响的表现。其原意是此代偿间歇的时间完全代偿(或弥补)已经缩短的联律间期。 ⑥超完全性代偿间歇:Y+Z>2BCL。主要是由于期前收缩(或S2)直接抑制基本心律的起搏点所致。 ⑦特超完全性代偿间歇:代偿间歇(Z)≥2个BCL。这是基本心律起搏点功能低下,故略受超速抑制的影响就出现起搏功能抑制,如病态窦房结综合征(图4)。 ⑧延期的代偿间歇:期前收缩后的代偿间歇同④所述,即为不完全性代偿间歇,但期前收缩后第2个心动周期(R3-R4间期=Z′)延长而超过一个窦性周长(Y),所以Y+Z+Z′≥3BCL。继发性停搏亦属此范畴。 ⑨类代偿间歇:见于心房颤动伴室性期前收缩,心室律不规则,但期前收缩后仍可见不同程度的代偿间歇。 应该注意:测量代偿间歇时基本心律为窦性或房性者,测量P1-P3;如基本心律为交接区性或室性者,测定R1-R3间期。 (5)联律间期:房性期前收缩的联律间期由同一个异位兴奋灶发出,在同一患者应该是固定不变的。 (6)传导:房性期前收缩所发出的激动可以向上(即逆向)传导,也可向下(即前向)传导。 ①前向传导:有以下3种表现: A.房性期前收缩通过交接区的传导正常:P′-R间期正常。 B.较早发生的房性期前收缩,由于交接区部分组织仍处于不应期,传导时间延长,P′-R间期大于0.20s。 C.更早发生的房性期前收缩:由于交接区组织处于完全不应期,房性期前收缩不能下传,心电图上仅见提前的P′波,其后无ORS-T波。此称为下传的房性期前收缩。 ②逆向传导:有以下4种表现: A.房性期前收缩逆传提前激动窦房结:窦房结从这一新的起点开始发出窦性节律,表现为不完全性代偿间歇。 B.房性期前收缩在舒张末期时发出:与窦性激动几乎同时发生,两者在窦房交接区发生干扰未影响窦性节律的改变,为完全性代偿间歇。 C.房性期前收缩与窦房结发出的激动在心房内发生干扰:由于两者均已激动了心房的一部分,故形成房性融合波。 D.更早发生的房性期前收缩逆传至窦房结:但其正处于不应期,故不影响下一个正常窦性节律的产生和传导,此[收起]
主要靠心电图诊断,心电图表现可有以下的表现: 1.典型房性期前收缩心电图特点 (1)提前出现的异形P′波:P′波形状和窦性P波不同(图1)。P′波通常不是逆行性的,但若起源于心房下部,其P′波可为逆行性。 (2)P′-R间期均大于0.12s。 (3)QRS波群的形态、时限和基本窦性心律相同。 (4)有不完全性代偿间歇(图1,2)。 2.对房性期前收缩典型心电图特点的描述 (1)P′波: 房性期前收缩的P′波提前出现,可重叠在前一窦性心搏的T波之后、T波上,可使T波发生钝挫、切迹或波幅增高、降低等各种变形。如果提前更早...[详细]
⑧延期的代偿间歇:期前收缩后的代偿间歇同④所述,即为不完全性代偿间歇,但期前收缩后第2个心动周期(R3-R4间期=Z′)延长而超过一个窦性周长(Y),所以Y+Z+Z′≥3BCL。继发性停搏亦属此范畴。 ⑨类代偿间歇:见于心房颤动伴室性期前收缩,心室律不规则,但期前收缩后仍可见不同程度的代偿间歇。 应该注意:测量代偿间歇时基本心律为窦性或房性者,测量P1-P3;如基本心律为交接区性或室性者,测定R1-R3间期。 (5)联律间期:房性期前收缩的联律间期由同一个异位兴奋灶发出,在同一患者应该是固定不变的。 (6)传导:房性期前收缩所发出的激动可以向上(即逆向)传导,也可向下(即前向)传导。 ①前向传导:有以下3种表现: A.房性期前收缩通过交接区的传导正常:P′-R间期正常。 B.较早发生的房性期前收缩,由于交接区部分组织仍处于不应期,传导时间延长,P′-R间期大于0.20s。 C.更早发生的房性期前收缩:由于交接区组织处于完全不应期,房性期前收缩不能下传,心电图上仅见提前的P′波,其后无ORS-T波。此称为下传的房性期前收缩。 ②逆向传导:有以下4种表现: A.房性期前收缩逆传提前激动窦房结:窦房结从这一新的起点开始发出窦性节律,表现为不完全性代偿间歇。 B.房性期前收缩在舒张末期时发出:与窦性激动几乎同时发生,两者在窦房交接区发生干扰未影响窦性节律的改变,为完全性代偿间歇。 C.房性期前收缩与窦房结发出的激动在心房内发生干扰:由于两者均已激动了心房的一部分,故形成房性融合波。 D.更早发生的房性期前收缩逆传至窦房结:但其正处于不应期,故不影响下一个正常窦性节律的产生和传导,此[收起]
主要靠心电图诊断,心电图表现可有以下的表现: 1.典型房性期前收缩心电图特点 (1)提前出现的异形P′波:P′波形状和窦性P波不同(图1)。P′波通常不是逆行性的,但若起源于心房下部,其P′波可为逆行性。 (2)P′-R间期均大于0.12s。 (3)QRS波群的形态、时限和基本窦性心律相同。 (4)有不完全性代偿间歇(图1,2)。 2.对房性期前收缩典型心电图特点的描述 (1)P′波: 房性期前收缩的P′波提前出现,可重叠在前一窦性心搏的T波之后、T波上,可使T波发生钝挫、切迹或波幅增高、降低等各种变形。如果提前更早...[详细]
通常根据患者的临床表现、体征和心电图的特征明确诊断多无困难。
房性期前收缩如发生在健康人或无明显其他症状的人群,一般不需要特殊治疗。有些有特定病因者,如甲状腺功能亢进、肺部疾病缺氧所致的房性期前收缩、洋地黄中毒、电解质紊乱者,应积极治疗病因。对器质性心脏病患者,其治疗应同时针对心脏病本身,如改善冠心病患者冠状动脉供血,对风湿活动者进行抗风湿治疗,对心力衰竭患者进行相应的治疗等,当心脏情况好转或痊愈后房性期前收缩常可减少或消失。 在病因治疗的同时,应消除各种诱因,如精神紧张、情绪激动、吸烟、饮酒、过度疲乏、焦虑、消化不良、腹胀等。应避免服用咖啡或浓茶等。镇静是消除期前收缩的一个良好方法,可适当选用安定等镇静药。 部分患者虽无明显心脏病,但有明显症状(如心悸等)影响工作、休息的房性期前收缩,以及有可能引起心房颤动、心房扑动、阵发性房性心动过速和其他阵发性室上性心动过速等的频发而持久的房性期前收缩,多源、成对房性期前收缩等,以及风湿性心脏病二尖瓣病变者、冠心病、甲状腺功能亢进性心脏病等器质性心脏病患者伴发房性期前收缩者可选用下列药物治疗。 1.β受体阻滞药 常为首选药物:①阿替洛尔(氨酰心安):每次12.5~25mg,1~2次/d;老年人宜从小剂量开始12.5mg,1次/d。然后剂量逐渐加大到每天50~100mg。房性期前收缩被控制或心率降至50~55次/min或运动后心率无明显加快,即为达到定量的标志。当患有急性左心衰竭、急性肺水肿、心率缓慢或房室传导阻滞、慢性支气管炎、支气管哮喘、雷诺现象、糖尿病等不宜使用。②美托洛尔(甲氧乙心胺、倍他乐克):每次12.5~25mg,1~3次/d,逐渐增加剂量,维持量可达100~300mg/d。β受体阻滞药需停用时,应逐渐减量后再停用,不能突然停用。 2.钙离子拮抗药 对房性期前收缩也有明显疗效:①维拉帕米(异搏定):40~80mg/次,3~4次/d。不良反应有低血压、房室传导阻滞、严重窦性心动过缓,甚至窦性停搏等,应密切观察。心力衰竭、休克、房室传导阻滞及病态窦房结综合征患者禁用。②地尔硫卓(硫氮卓酮):30~60mg/次,3~4次/d。钙离子拮抗药不宜与洋地黄合用,因为其可显著提高洋地黄血中浓度,易导致洋地黄中毒。 3.普罗帕酮(心律平) 100~150mg/次,3次/d。 4.莫雷西嗪(乙吗噻嗪) 0.1~0.3g/次,3次/d。维持量0.1~0.3g/次,每12 小时1次。 5.胺碘酮 0.2g/次,3次/d,2周有效后改为每天0.1~0.2g维持量。注意勤查T3、T4以排除药物性甲亢。口服胺碘酮起效慢,不良反应较多,仅用于上述药物疗效不佳或症状明显患者。 6.苯妥英钠 对因洋地黄毒性反应所致的房性或室性期前收缩均有效。也可用于其他原因引发的房性或室性期前收缩。对明显少尿或肾功能衰竭而不宜服用氯化钾伴有房性期前收缩者尤其适用。苯妥英钠能减弱心肌收缩力,对房室或心室内传导功能的影响较小。100mg/次,3~4次/d。 7.洋地黄 过量的洋地黄可引起室性期前收缩,但适量的洋地黄可治疗房性期前收缩,特别是由心力衰竭引起的房性期前收缩。服洋地黄后可使期前收缩减少或消失。地高辛0.25mg/次,1~2次/d,连服2~3天,再改为维持量0.125~0.25mg,1次/d。[收起]
房性期前收缩如发生在健康人或无明显其他症状的人群,一般不需要特殊治疗。有些有特定病因者,如甲状腺功能亢进、肺部疾病缺氧所致的房性期前收缩、洋地黄中毒、电解质紊乱者,应积极治疗病因。对器质性心脏病患者,其治疗应同时针对心脏病本身,如改善冠心病患者冠状动脉供血,对风湿活动者进行抗风湿治疗,对心力衰竭患者进行相应的治疗等,当心脏情况好转或痊愈后房性期前收缩常可减少或消失。 在病因治疗的同时,应消除各种诱因,如精神紧张、情绪激动、吸烟、饮酒、过度疲乏、焦虑、消化不良、腹胀等。应避免服用咖啡或浓茶等。镇静是消除期前收缩的一个良好方法,可适当选用安定等镇静药。 部分患者虽无明显心脏病,...[详细]
通常房性期前收缩患者的预后好。当去除病因、应用有效的抗心律失常药,可使房性期前收缩减少或消失。当原发的心脏病较重时,或伴有心房扩大、增厚、房内压增高等时,可促使房性期前收缩发展为房性心动过速、心房扑动及心房颤动,对血流动力学有明显的影响,可影响左心室的收缩和舒张功能,诱发心力衰竭。此外,阵发性室上性心动过速的四种类型(如窦房结折返性心动过速、心房内折返性心动过速、房室结折返性心动过速、房室折返性心动过速)均可被房性期前收缩诱发及终止发作。
对房性期前收缩的出现首先要判定是生理性的还是病理性的。 如果为生理性的情况,可消除各种诱因,如精神紧张、情绪激动、吸烟、饮酒、过度疲劳、焦虑、消化不良等。应避免过量服用咖啡或浓茶等。必要时可服用适量的镇静药。 如为病理的情况,特别是有器质性病变,如甲亢、肺部疾病缺氧所致的房性期前收缩、洋地黄中毒、电解质紊乱等引起者,应积极治疗原发病。对器质性心脏病患者,其治疗应同时针对心脏病本身,如冠心病应改善冠状动脉供血,风湿活动者抗风湿治疗,心力衰竭的治疗等,当心脏情况好转或痊愈后房性期前收缩常可减少或消失。



 2.对房性期前收缩典型心电图特点的描述 (1)P′波: 房性期前收缩的P′波提前出现,可重叠在前一窦性心搏的T波之后、T波上,可使T波发生钝挫、切迹或波幅增高、降低等各种变形。如果提前更早,P′波可重叠在ST段上,或R波降支至S波这一区域内。而ST段、T波、R波降支至S波区域均为心房易颤期,易导致心房颤动的发生。P′波可呈高尖、扁平、双向或倒置。在同一个导联上P′波形态可有2种或3种以上,称多源性房性期前收缩。 (2)P′-R间期:房性期前收缩的P′-R间期均大于0.12s。其长度取决于房性期前收缩的提前程度和房室交接区的传导功能。发生在收缩晚期的房性期前收缩。P′波发生于T波高峰至T波末尾。由于房室交接区和心室处于相对不应期,故易发生P′-R间期干扰性延长,常超过0.20s,并常出现室内差异性传导。房性期前收缩发生在舒张早期,P′波发生于T波末尾至u波末尾。此外,亦偶尔可出现P′-R间期延长和(或)室内差异性传导。通常在房室传导功能正常的情况下,舒张早期、舒张中期的房性期前收缩,其P′-R间期为0.12~0.20s。收缩中期的房性期前收缩,即发生于J点至T波高峰间的房性期前收缩,由于房室交接区处于绝对不应期故不能下传。但少数房性期前收缩如落在第一超常期即ST段的中段中而意外地下传,则称超常期传导;如不落在ST段的中段,而位于收缩中期的其他部位时间内下传亦系超常期传导,即空隙现象。如果房性期前收缩发生更早,由于房室交接区正处于绝对不应期,所以P′波后由于阻滞而不产生QRS波,这即为未下传(或被阻滞)的房性期前收缩。 (3)QRS-T波:通常是正常的,在下列情况下,房性期前收缩后可出现宽大畸形的QRS波:①伴有室内差异性传导;②伴有预激综合征;③伴有束支传导阻滞(图3)。
2.对房性期前收缩典型心电图特点的描述 (1)P′波: 房性期前收缩的P′波提前出现,可重叠在前一窦性心搏的T波之后、T波上,可使T波发生钝挫、切迹或波幅增高、降低等各种变形。如果提前更早,P′波可重叠在ST段上,或R波降支至S波这一区域内。而ST段、T波、R波降支至S波区域均为心房易颤期,易导致心房颤动的发生。P′波可呈高尖、扁平、双向或倒置。在同一个导联上P′波形态可有2种或3种以上,称多源性房性期前收缩。 (2)P′-R间期:房性期前收缩的P′-R间期均大于0.12s。其长度取决于房性期前收缩的提前程度和房室交接区的传导功能。发生在收缩晚期的房性期前收缩。P′波发生于T波高峰至T波末尾。由于房室交接区和心室处于相对不应期,故易发生P′-R间期干扰性延长,常超过0.20s,并常出现室内差异性传导。房性期前收缩发生在舒张早期,P′波发生于T波末尾至u波末尾。此外,亦偶尔可出现P′-R间期延长和(或)室内差异性传导。通常在房室传导功能正常的情况下,舒张早期、舒张中期的房性期前收缩,其P′-R间期为0.12~0.20s。收缩中期的房性期前收缩,即发生于J点至T波高峰间的房性期前收缩,由于房室交接区处于绝对不应期故不能下传。但少数房性期前收缩如落在第一超常期即ST段的中段中而意外地下传,则称超常期传导;如不落在ST段的中段,而位于收缩中期的其他部位时间内下传亦系超常期传导,即空隙现象。如果房性期前收缩发生更早,由于房室交接区正处于绝对不应期,所以P′波后由于阻滞而不产生QRS波,这即为未下传(或被阻滞)的房性期前收缩。 (3)QRS-T波:通常是正常的,在下列情况下,房性期前收缩后可出现宽大畸形的QRS波:①伴有室内差异性传导;②伴有预激综合征;③伴有束支传导阻滞(图3)。 (4)代偿间歇:通常为不完全性代偿间歇。还可出现下列三种表现:①少数情况下出现完全性代偿间歇,此因房性期前收缩出现晚,P′波落在窦性周期的前20%。此时窦房结冲动已开始发放,两者在窦房连接处发生干扰,但下一次窦性冲动仍按时发出,故形成完全性代偿间歇;②房性期前收缩呈插入性,即在两个窦性心搏之间插入一个房性期前收缩,没有代偿间歇(P-P′+P′-P=P-P);③房性期前收缩发生过早,P′波落在窦性周期开始的15%~17%,可传入窦房结引起窦性回波,其在心电图上表现为房性期前收缩后有一个提前出现的窦性P波。 9种类型的代偿间歇比较和测量: X:1个基本心动周长(BCL)。 Y:联律间期(配对间期)。 Z’:代偿间歇。 P1、P2、P3……:为基本心搏。 Z:为延期的代偿间歇(即R3-R4,比BCL稍长)。 ①无代偿间歇:即插入性(间位)期前收缩,期前收缩的联律间期(Y)+代偿间歇(Z)=BCL。它反映了基本节律点并没有发生节律重整。期前收缩在传导途中遇到基本心律而发生干扰性传导中断或折返。 ②次等周期代偿间歇:其代偿间歇介于①和③之间,即>BCL,<2BCL,多见于插入性期前收缩伴基本心律干扰性传导延缓。 ③等周期代偿间歇:即(Z)=BCL。窦性期前收缩即属此类。 ④不完全性代偿间歇:代偿间歇(Z)>BCL,但Y+Z<2BCL。它是基本心律在期前收缩(或S2)影响下发生节律重整而出现节律顺延的标志,测定SACT(窦房传导时间)即是利用这一原理。 ⑤完全性代偿间歇:(Y)+(Z)=2个BCL,它是基本心律不受期前收缩影响的表现。其原意是此代偿间歇的时间完全代偿(或弥补)已经缩短的联律间期。 ⑥超完全性代偿间歇:Y+Z>2BCL。主要是由于期前收缩(或S2)直接抑制基本心律的起搏点所致。 ⑦特超完全性代偿间歇:代偿间歇(Z)≥2个BCL。这是基本心律起搏点功能低下,故略受超速抑制的影响就出现起搏功能抑制,如病态窦房结综合征(图4)。
(4)代偿间歇:通常为不完全性代偿间歇。还可出现下列三种表现:①少数情况下出现完全性代偿间歇,此因房性期前收缩出现晚,P′波落在窦性周期的前20%。此时窦房结冲动已开始发放,两者在窦房连接处发生干扰,但下一次窦性冲动仍按时发出,故形成完全性代偿间歇;②房性期前收缩呈插入性,即在两个窦性心搏之间插入一个房性期前收缩,没有代偿间歇(P-P′+P′-P=P-P);③房性期前收缩发生过早,P′波落在窦性周期开始的15%~17%,可传入窦房结引起窦性回波,其在心电图上表现为房性期前收缩后有一个提前出现的窦性P波。 9种类型的代偿间歇比较和测量: X:1个基本心动周长(BCL)。 Y:联律间期(配对间期)。 Z’:代偿间歇。 P1、P2、P3……:为基本心搏。 Z:为延期的代偿间歇(即R3-R4,比BCL稍长)。 ①无代偿间歇:即插入性(间位)期前收缩,期前收缩的联律间期(Y)+代偿间歇(Z)=BCL。它反映了基本节律点并没有发生节律重整。期前收缩在传导途中遇到基本心律而发生干扰性传导中断或折返。 ②次等周期代偿间歇:其代偿间歇介于①和③之间,即>BCL,<2BCL,多见于插入性期前收缩伴基本心律干扰性传导延缓。 ③等周期代偿间歇:即(Z)=BCL。窦性期前收缩即属此类。 ④不完全性代偿间歇:代偿间歇(Z)>BCL,但Y+Z<2BCL。它是基本心律在期前收缩(或S2)影响下发生节律重整而出现节律顺延的标志,测定SACT(窦房传导时间)即是利用这一原理。 ⑤完全性代偿间歇:(Y)+(Z)=2个BCL,它是基本心律不受期前收缩影响的表现。其原意是此代偿间歇的时间完全代偿(或弥补)已经缩短的联律间期。 ⑥超完全性代偿间歇:Y+Z>2BCL。主要是由于期前收缩(或S2)直接抑制基本心律的起搏点所致。 ⑦特超完全性代偿间歇:代偿间歇(Z)≥2个BCL。这是基本心律起搏点功能低下,故略受超速抑制的影响就出现起搏功能抑制,如病态窦房结综合征(图4)。 ⑧延期的代偿间歇:期前收缩后的代偿间歇同④所述,即为不完全性代偿间歇,但期前收缩后第2个心动周期(R3-R4间期=Z′)延长而超过一个窦性周长(Y),所以Y+Z+Z′≥3BCL。继发性停搏亦属此范畴。 ⑨类代偿间歇:见于心房颤动伴室性期前收缩,心室律不规则,但期前收缩后仍可见不同程度的代偿间歇。 应该注意:测量代偿间歇时基本心律为窦性或房性者,测量P1-P3;如基本心律为交接区性或室性者,测定R1-R3间期。 (5)联律间期:房性期前收缩的联律间期由同一个异位兴奋灶发出,在同一患者应该是固定不变的。 (6)传导:房性期前收缩所发出的激动可以向上(即逆向)传导,也可向下(即前向)传导。 ①前向传导:有以下3种表现: A.房性期前收缩通过交接区的传导正常:P′-R间期正常。 B.较早发生的房性期前收缩,由于交接区部分组织仍处于不应期,传导时间延长,P′-R间期大于0.20s。 C.更早发生的房性期前收缩:由于交接区组织处于完全不应期,房性期前收缩不能下传,心电图上仅见提前的P′波,其后无ORS-T波。此称为下传的房性期前收缩。 ②逆向传导:有以下4种表现: A.房性期前收缩逆传提前激动窦房结:窦房结从这一新的起点开始发出窦性节律,表现为不完全性代偿间歇。 B.房性期前收缩在舒张末期时发出:与窦性激动几乎同时发生,两者在窦房交接区发生干扰未影响窦性节律的改变,为完全性代偿间歇。 C.房性期前收缩与窦房结发出的激动在心房内发生干扰:由于两者均已激动了心房的一部分,故形成房性融合波。 D.更早发生的房性期前收缩逆传至窦房结:但其正处于不应期,故不影响下一个正常窦性节律的产生和传导,此
⑧延期的代偿间歇:期前收缩后的代偿间歇同④所述,即为不完全性代偿间歇,但期前收缩后第2个心动周期(R3-R4间期=Z′)延长而超过一个窦性周长(Y),所以Y+Z+Z′≥3BCL。继发性停搏亦属此范畴。 ⑨类代偿间歇:见于心房颤动伴室性期前收缩,心室律不规则,但期前收缩后仍可见不同程度的代偿间歇。 应该注意:测量代偿间歇时基本心律为窦性或房性者,测量P1-P3;如基本心律为交接区性或室性者,测定R1-R3间期。 (5)联律间期:房性期前收缩的联律间期由同一个异位兴奋灶发出,在同一患者应该是固定不变的。 (6)传导:房性期前收缩所发出的激动可以向上(即逆向)传导,也可向下(即前向)传导。 ①前向传导:有以下3种表现: A.房性期前收缩通过交接区的传导正常:P′-R间期正常。 B.较早发生的房性期前收缩,由于交接区部分组织仍处于不应期,传导时间延长,P′-R间期大于0.20s。 C.更早发生的房性期前收缩:由于交接区组织处于完全不应期,房性期前收缩不能下传,心电图上仅见提前的P′波,其后无ORS-T波。此称为下传的房性期前收缩。 ②逆向传导:有以下4种表现: A.房性期前收缩逆传提前激动窦房结:窦房结从这一新的起点开始发出窦性节律,表现为不完全性代偿间歇。 B.房性期前收缩在舒张末期时发出:与窦性激动几乎同时发生,两者在窦房交接区发生干扰未影响窦性节律的改变,为完全性代偿间歇。 C.房性期前收缩与窦房结发出的激动在心房内发生干扰:由于两者均已激动了心房的一部分,故形成房性融合波。 D.更早发生的房性期前收缩逆传至窦房结:但其正处于不应期,故不影响下一个正常窦性节律的产生和传导,此 浙公网安备
33010902000463号
浙公网安备
33010902000463号



